Artículos de Fondo: Acné Vulgar
Acné Vulgar Generalidades y Tratamiento
María Stella Mantilla Caballero, MD
Médico Federación Panamericana de Asociaciones de Facultades (Escuelas) de Medicina (FEPAFEM)
El acné es la alteración más común de la piel y constituye un frecuente motivo de consulta.
Aunque la causa primordial es desconocida sabemos que numerosos factores intervienen en su patogénesis. Las lesiones pueden ser inflamatorias o no inflamatorias y se presentan con mayor frecuencia en la cara, el tórax y la espalda.
En la actualidad los tratamientos son eficaces, pero la mayoría no alteran el curso de la enfermedad, sólo permiten el control de la misma. En el presente artículo se hace una revisión sobre aspectos básicos del Acné Vulgar y las diferentes formas de tratamiento.
El acné es un desorden folicular de la piel, que se origina en las unidades pilosebaceas especializadas del rostro, el cuello y el tronco superior. Estos folículos sebáceos tienen amplios canales foliculares y glándulas sebáceas multiacinares.
El Acné Vulgar se desarrolla cuando estos folículos especializados presentan alteraciones patológicas que resultan en la formación de lesiones no-inflamatorias (comedones) y lesiones inflamatorias (pápulas, pústulas y nódulos).
Epidemiología
El acné es la alteración de la piel más común tratada por los médicos. Se encuentra en todo el mundo y no hay evidencia de diferencias raciales o étnicas que influyan en la susceptibilidad a su desarrollo.
El acné generalmente aparece en la segunda década de la vida. La intensidad y duración de la enfermedad depende de cada individuo.
Esta enfermedad afecta a hombres y mujeres en igual proporción, pero es más severa en los hombres y tiende a persistir más en las mujeres, las cuales usualmente presentan exacerbaciones periódicas previas a los periodos menstruales.
Cerca del 30 % de los adolescentes tienen un acné de suficiente severidad como para requerir tratamiento médico.
La severidad tiende a decrecer con los años hasta llegar casi a la completa involución al final de la segunda década de la vida.
En algunos casos, sin embargo, el acné puede persistir hasta la tercera o cuarta décadas, o aparecer por primera vez en este tiempo, aunque es inusual.
El Acné Vulgar presenta un efecto psicosocial importante en el paciente afectado, ya que las lesiones no pueden ser ocultadas bajo la ropa y la aparición en público crea frustración y pérdida de la autoestima.
Por ello es importante dar un tratamiento oportuno y adecuado con el fin de prevenir efectos negativos en la vida social y personal del paciente.
Etiología y Patogénesis en Acné Vulgar
Aunque la causa primordial del Acné Vulgar es desconocida, numerosos factores tienen papel en su patogénesis. Para comprenderlos es necesario recordar la fisiología básica de la unidad pilosebácea.
Las glándulas sebáceas multiacinares son productoras de sebo, cuya utilidad es poco conocida.
Hacen parte del folículo piloso y en su mayoría están acompañadas de un pelo. No existen en plantas ni en palmas ni en la superficie mucosa del prepucio.
El resto de la piel las posee, siendo más abundantes en la cara, cuero cabelludo, espalda y tórax en donde pueden existir hasta 900 unidades por cm² de piel.
El sistema ductal de la glándula, de origen epidérmico, es la génesis de las células glándulares, las cuales son bimodales en su capacidad de diferenciación, pudiendo sintetizar lípidos o queratinizarse cuando están cerca al lumen del conducto sebáceo.
Estas glándulas son holocrinas, es decir, acumulan su producto intracelularmente hasta que la célula sebácea explota y, por lo tanto, la secreción incluye todos los componentes celulares.
Este sebo humano tiene un olor peculiar y, aunque son glándulas funcionalmente similares a las de otros mamíferos, el ser humano es el único que sufre de acné.
1.Hipercornificación:
El primer cambio histológico evidente en la piel es la alteración en el proceso de queratinización del folículo sebáceo.
Normalmente la capa cornificada del folículo permanece delgada, debido a que las células superficiales descaman rápidamente ayudadas por el flujo de sebo.
Una cohesión persistentemente anormal entre las células produce el desarrollo de las lesiones de acné, lo cual resulta en el taponamiento del epitelio ductal.
El proceso de la hipercornificación ductal causa la formación del microcomedón subclínico, la lesión precursora de las lesiones visibles de acné.
El microcomedón interrumpe el flujo normal de sebo, consecuentemente el sebo se acumula, las bacterias proliferan, y el folículo sebáceo se expande produciendo el comedón cerrado, el cual aparece como una pequeña pápula pálida.
El comedón cerrado es la lesión clínica primaria del acné vulgar. Una mayor dilatación del folículo produce el comedón abierto con su clásica “cabeza negra”.
La causa exacta de la hipercornificación es desconocida, pero se ha sugerido que una disminución en los niveles de ácido linoleico del sebo más un incremento en la queratina resultante de los cambios hormonales puede inducir la hiperqueratinización.
Las bacterias probablemente no están involucradas en este proceso, ya que no pueden ser detectadas tempranamente en los comedones.
 |
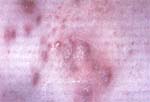 |
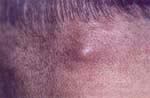
FIGURAS 1 Y 2: Acné nódulo – quístico. |
|
2. Sobreproducción de Sebo:
El rol de la glándula sebácea en el acné ha sido reconocido, sin embargo su acción exacta en la patogenia permanece en cuestión.
Las glándulas sebáceas son grandes en los recién nacidos y disminuyen de tamaño en la infancia y niñez; durante la pubertad, la influencia hormonal (principalmente el incremento en los esteroides androgénicos) incrementan la actividad de las glándulas sebáceas; la testosterona es convertida a dehidrotestosterona en la piel y actúa directamente en la glándula sebácea aumentando su tamaño y su tasa metabólica.
Las personas con acné producen cantidades mayores de sebo, sin embargo el exceso de sebo no puede ser la única causa del acné, ya que este mejora con tratamiento a pesar de los niveles elevados de sebo.
El sebo producido por los pacientes con acné presenta una deficiencia en ácido linoleico, un ácido graso esencial. Esta deficiencia se cree es la causa de la hiperqueratinización del folículo.
El sebo es el sustrato para la proliferación bacteriana, la cual produce el componente inflamatorio del acné. El sebo se acumula en el microcomedón, y las bacterias proliferan.
Finalmente las lipasas bacterianas rompen los triglicéridos del sebo produciendo ácidos grasos libres, que contribuyen a la inflamación observada en las lesiones de acné.
Lea También: Acné Vulgar: Tratamiento
3. Proliferación Bacteriana:
La flora de los folículos sebáceos esta conformada por: Propinebacterium acnes, un difteroide anaeróbico; el Staphylococcus epidermidis, un coco aerobio; y el Pitirosporum ovale, un hongo lipofílico. El P. acnes es el organismo patógeno en el acné; los últimos dos organismos residen solamente en la parte superior del folículo y al parecer no desempeñan ningún papel.
En el microcomedón la proliferación del P. acnes produce un incremento de la quimiotaxis de los leucocitos polimorfonucleares, los cuales migran hacia el folículo afectadado para ingerir la bacteria. Esto lleva a la liberación de enzimas hidrolíticas las cuales destruyen la pared folicular, lo cual resulta eventualmente en la ruptura del folículo.
El contenido folicular se derrama a la dermis adyacente, resultando en una intensa respuesta inflamatoria, produciendo las lesiones inflamatorias del acné.
Clínicamente, las pápulas y pústulas se ven cuando la ruptura de la pared folicular ocurrió superficialmente; los nódulos y quistes se producen cuando la ruptura ocurrió en la dermis profunda.
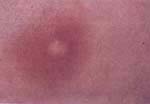
FIGURA 3: Pústula única.
4. Factores Genéticos:
La evidencia clínica muestra que el componente familiar juega un papel muy importante en el desarrollo del acné. Pero debido a la alta prevalencia de la enfermedad y su modificación potencial por factores ambientales, no se puede predecir la severidad de la enfermedad para cada individuo.
5. Influencia Hormonal:
Las primeras lesiones del acné pueden ser observadas a la edad de ocho o nueve años, coincidiendo con la adrenarquia.
El incremento en la elaboración del sulfato de dehidroepiandrosterona (DHEA-S) por la corteza suprarenal ocurre en esta época, estableciéndose los andrógenos como estímulo principal para el acné.
Además el único agente hormonal conocido para estimular directamente el folículo sebáceo son los andrógenos.
Los corticoesteroides, las lipotropinas pituitarias y las hormonas tiroideas actúan permitiendo que el folículo sebáceo responda de manera óptima a la influencia androgénica.
Las mujeres con acné, aún las que no tienen signos de masculinización, pueden en un porcentaje elevado tener niveles elevados de andrógenos sanguíneos o testosterona, especialmente la fracción libre o ligada débilmente.
Estos parecen ser cambios funcionales, aunque niveles elevados de hormona luteinizante pueden sugerir una enfermedad de ovario poliquístico.
6. Medicamentos:
La ingestión de algunos medicamentos puede agravar el acné. El ejemplo más claro son los andrógenos sintéticos administrados a mujeres (Danazol).
Los anticonceptivos orales pueden también agravar el acné. El componente progestacional de todas la píldoras anticonceptivas es derivado de la testosterona, aunque no todas tienen actividad androgénica.
En muy pocos casos el acné puede empeorar con píldoras que contienen norgestrel o norethindrone.
Los medicamentos que causan foliculitis pueden agravar el acné, por ejemplo el litio. Otros medicamentos son: la azatriopina, hidantoinas y rifampicina.
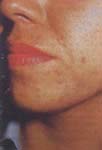
FIGURA 4: Pápulo- pústulas e hirsutismo
7. Factores Ambientales:
Los factores ambientales pueden modificar la expresión del acné. El acné tiende a mejorar en el verano y empeora en el otoño e invierno.
La razón del cambio durante las estaciones es desconocida.
Se pensó que la exposición al sol, podría ser la diferencia, pero estudios experimentales no han comprobado esto.
La dieta y el estrés han sido frecuentemente citados como factores agravantes del acné pero tampoco se ha comprobado nada al respecto. El estrés artificial producido por la administración de ACTH a mujeres con acné fue asociado con una hiperrespuesta adrenocortical, pero no hay certeza que esto pueda agravar el acné.
Los cosméticos también se han citado como influencia negativa sobre el acné por su acción comedogénica. La mayor parte de esta evidencia es especulativa y es basada en la extrapolación de modelos animales y no de experimentación en humanos.
Cuadro Clínico
Las lesiones de acné son distribuidas comunmente en la cara, tórax y espalda. La región periorbitaria es casi siempre respetada.
Las lesiones presentan un gran polimorfismo. Usualmente cada paciente muestra predominio de algun tipo de lesión, pero suelen coexistir todas. Hay lesiones inflamatorias y no inflamatorias:
1. No Inflamatorias:
Comedón blanco o cerrado: Pápula pequeña, de color a veces más claro que la piel circundante. El orificio folicular no se logra visualizar. Esta es la lesión que habitualmente conduce a formas inflamatorias.
Comedón negro o abierto: Tiene el orificio claramente visible, pero obstruido por un tapón de queratina oscura, cuyo color lo confiere la melanina allí depositada. Rara vez sufre inflamación. El tamaño varía entre los apenas perceptibles, hasta las lesiones de varios milímetros de diámetro.
2. Inflamatorias:
Las lesiones de acné inflamatorio estan caracterizadas por la presencia de una o más de los siguientes tipos de lesiones: pápulas, pústulas, nódulos y quistes.
Las pápulas son lesiones de menos de 5 mm de diámetro. Las pústulas tienen una elevación central con material purulento evidente.
Los nódulos son lesiones mayores de 5 mm de diámetro los cuales pueden ser supurativos o hemorrágicos. Las lesiones nodulares supurativas han sido llamadas quistes por su similitud con los quistes epidérmicos inflamados.
Reflejan una reacción inflamatoria a diversos niveles de profundidad de la piel y casi invariablemente originan cicatrices, las cuales pueden deprimirse, hipertrofiarse o volverse queloideanas. Las más comunes son las cicatrices atróficas.
CLIC AQUÍ Y DÉJANOS TU COMENTARIO